Professeur des Universités en Sciences de Gestion CRET-LOG, Aix-Marseille Université
Résumé
Confronté depuis plusieurs décennies à un « managérialisme » ayant fortement réduit ses capacités de réaction, le système hospitalier français a su gérer en 2020 une crise sanitaire d’une ampleur sans précédent. Toutefois, un examen des décisions prises par les autorités politiques, notamment face à la pénurie de lits d’hospitalisation en réanimation, indique que ce sont des options de nature purement logistique qui ont prévalu, confortant ainsi la vision managériale aujourd’hui dominante dans le fonctionnement des systèmes de santé.
Introduction
La crise sanitaire du Covid-19 a mis en lumière le paradoxe du système hospitalier français : une organisation malade du « managérialisme » que les Pouvoirs publics ont initié depuis plusieurs décennies, mais des personnels soignants et, plus largement, tous les acteurs du système, faisant preuve malgré tout d’une exceptionnelle abnégation pour sauver des vies. En bref, deux facettes d’une crise majeure, sans doute la plus grave au plan économique, social et humanitaire que le monde ait eu à affronter depuis la Seconde Guerre mondiale. La vague de personnes admises en réanimation après avoir été contaminées par le Covid-19 a notamment déstabilisé une organisation hospitalière fragilisée par des choix drastiques en matière de gestion des ressources et des capacités. Plus exactement, le managérialisme dont il est question est la résultante d’une série de réformes dont l’objectif fut de transformer en profondeur la gouvernance et le financement du système public de santé en France. La gestion logistique sous contrainte des capacités de lits d’hospitalisation en réanimation ne peut être comprise qu’à travers ces deux dimensions liées.
Gouvernance et financement au cœur des réformes
En matière de gouvernance, dès 1983, l’idée est d’accroître significativement le pouvoir du directeur d’établissement hospitalier : véritable manager, il doit assumer la responsabilité stratégique d’élaborer le projet médical de son hôpital avec le président de la commission médicale d’établissement, tandis qu’au plan opérationnel, il organise les pôles d’activité et en désigne les responsables, tenus à respecter à la lettre un contrat indiquant les objectifs à atteindre et les moyens pour y parvenir. Dans une logique inter-organisationnelle, la loi Hôpital, Santé, Patients, Territoire (HPST) de juillet 2009 ajoute une dimension supplémentaire à la nouvelle gouvernance en créant des communautés hospitalières de territoire (CHT), ce qui oblige plusieurs établissements de santé à coopérer dans la répartition et la mutualisation de leurs ressources et capacités (Fulconis et Joubert, 2017). L’adhésion non négociable de tous les établissements publics de santé à un groupement hospitalier de territoire est actée avec la loi de modernisation du système de santé de janvier 2016.
En matière de financement, la diffusion du managérialisme est au moins aussi significative. Jusqu’en 2004, le mode de financement de l’hôpital public français est celui du prix à la journée, réactualisé sur une base annuelle. La rupture (brutale) intervient avec la tarification à l’activité, qui consiste à attribuer un prix aux séjours hospitaliers pour accroître l’efficience par une sécurisation des recettes (Le Lay et al., 2006). Désormais, chaque malade hospitalisé relève d’un groupe homogène selon sa pathologie, pour lequel un prix est fixé, à charge pour l’hôpital que le coût de prise en charge demeure dans les limites dudit prix, ou mieux encore, qu’il soit en deçà pour dégager des marges et disposer ainsi d’une latitude financière afin d’investir dans des équipements lourds au plan technologique. Très progressivement, les hôpitaux se concentrent sur un certain nombre de spécialités rentables, un peu comme des entreprises se focalisent sur un « cœur de métier », quitte à ce que cela nuise aux parcours autour des pathologies chroniques. Dans un souci de rentabilité, ils procèdent également à une fermeture massive de lits : 69 000 lits entre 2003 et 2017, dont 49 000 lits pour les longs séjours (unités de soins de longue durée) (Toutlemonde, 2019).
En matière de financement, la diffusion du managérialisme est au moins aussi significative. Jusqu’en 2004, le mode de financement de l’hôpital public français est celui du prix à la journée, réactualisé sur une base annuelle. La rupture (brutale) intervient avec la tarification à l’activité, qui consiste à attribuer un prix aux séjours hospitaliers pour accroître l’efficience par une sécurisation des recettes (Le Lay et al., 2006). Désormais, chaque malade hospitalisé relève d’un groupe homogène selon sa pathologie, pour lequel un prix est fixé, à charge pour l’hôpital que le coût de prise en charge demeure dans les limites dudit prix, ou mieux encore, qu’il soit en deçà pour dégager des marges et disposer ainsi d’une latitude financière afin d’investir dans des équipements lourds au plan technologique. Très progressivement, les hôpitaux se concentrent sur un certain nombre de spécialités rentables, un peu comme des entreprises se focalisent sur un « cœur de métier », quitte à ce que cela nuise aux parcours autour des pathologies chroniques. Dans un souci de rentabilité, ils procèdent également à une fermeture massive de lits : 69 000 lits entre 2003 et 2017, dont 49 000 lits pour les longs séjours (unités de soins de longue durée) (Toutlemonde, 2019).
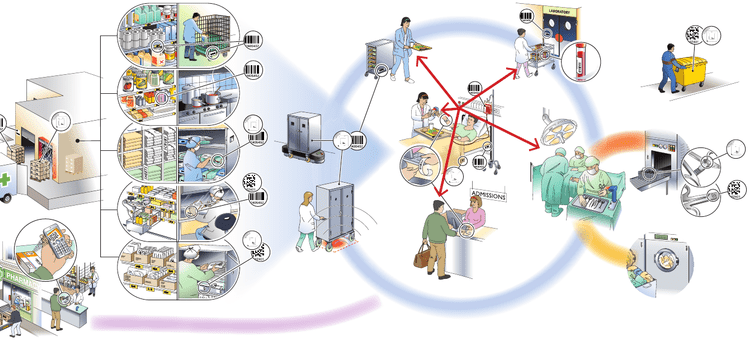
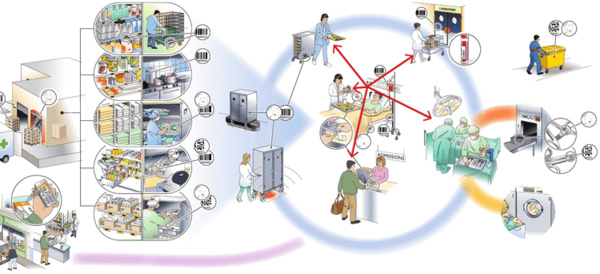
Un éclairage par la grille continuité / fluidité
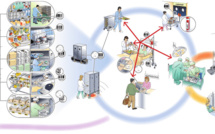
Face au nouveau système de contraintes, les hôpitaux ont dû apprendre à faire aussi bien, voire mieux, avec moins, en adoptant notamment des modèles de management qui ont fait leurs preuves, notamment dans l’organisation et le pilotage des chaînes logistiques multi-acteurs. Ceci n’est pas surprenant si l’on considère que les soins hospitaliers reposent sur une sorte de chaîne logistique impliquant un ensemble d’acteurs, d’activités et de ressources (voir la Figure 1), comme de nombreux travaux sur les health supply chains ont pu le souligner (pour une synthèse récente, voir l’ouvrage coordonné par Benzidia et Bentahar [2019]). L’une des grilles de lecture les plus pertinentes des enjeux en présence est celle du binôme continuité / fluidité des flux, synthétisé par Colin et Paché (1988). Pour ces derniers, la planification, le pilotage et la régulation d’une chaîne logistique doivent faire face à une double contrainte de continuité, d’un côté, de fluidité, de l’autre :
- La contrainte de continuité consiste à éviter l’apparition d’une quelconque rupture d’approvisionnement, de production ou de livraison dans la chaîne logistique, source de pénuries plus ou moins graves en aval. Pour cela, il est nécessaire de se doter de capacités suffisantes, voire de surcapacités structurelles, pour faire face à toute augmentation brutale et inopinée de la demande, ce qui génèrera immanquablement des coûts liés à la présence d’un slack organisationnel au sens de March et Simon (1958/1993).
- La contrainte de fluidité consiste au contraire à supprimer le plus possible toutes les surcapacités, qu’il s’agisse de moyens de transport, de moyens de production ou encore de stocks de matières, composants et produits. Le but est de proposer un appariement au plus juste, sans excès inutile, des capacités disponibles aux besoins de fonctionnement de la chaîne logistique, en adoptant pour cela une démarche de type lean management, conceptualisée à l’origine par Womack et al. (1990/2007).
- La contrainte de continuité consiste à éviter l’apparition d’une quelconque rupture d’approvisionnement, de production ou de livraison dans la chaîne logistique, source de pénuries plus ou moins graves en aval. Pour cela, il est nécessaire de se doter de capacités suffisantes, voire de surcapacités structurelles, pour faire face à toute augmentation brutale et inopinée de la demande, ce qui génèrera immanquablement des coûts liés à la présence d’un slack organisationnel au sens de March et Simon (1958/1993).
- La contrainte de fluidité consiste au contraire à supprimer le plus possible toutes les surcapacités, qu’il s’agisse de moyens de transport, de moyens de production ou encore de stocks de matières, composants et produits. Le but est de proposer un appariement au plus juste, sans excès inutile, des capacités disponibles aux besoins de fonctionnement de la chaîne logistique, en adoptant pour cela une démarche de type lean management, conceptualisée à l’origine par Womack et al. (1990/2007).
Figure 1. Représentation simplifiée de la chaîne logistique hospitalière
Il est clair que les réformes du système hospitalier français précédemment évoquées s’inscrivent dans une logique de dotation au plus juste de capacités matérielles et humaines pour privilégier une démarche de fluidité, autrement dit une vision lean du système de soins. L’objectif n’est pas ici de polémiquer, mais d’offrir un cadre explicatif des choix effectués par des gouvernements successifs. Face à un jeu de contraintes financières particulièrement rigoureuses, il peut apparaître logique, en première approximation, d’optimiser les ressources rares. Sachant que le prix à la journée d’une hospitalisation en réanimation est de 4 628 euros selon le barème de l’Assistance Publique-Hôpitaux de Paris (AP-HP) (Le Monde, 1er avril 2020), on peut ainsi comprendre une programmation parcimonieuse du nombre de lits d’hospitalisation en réanimation année après année. Dès la propagation de la pandémie de Covid-19 en France, le constat était de fait sans appel : seulement 5 000 lits d’hospitalisation en réanimation, soit 7,5 lits pour 100 000 habitants (contre 29 lits en Allemagne). Cette rareté relative, comparée à la vague attendue, a mécaniquement conduit à une froide analyse de nature logistique pour éviter de dramatiques conséquences.
Analyse logistique de la gestion capacitaire
A l’image d’une brutale augmentation de la demande de produits par les consommateurs, comme on a d’ailleurs pu le constater pour de nombreux biens de grande consommation lors de la crise sanitaire du printemps 2020 (pâtes alimentaires, farine, papier-toilette, etc.), le système hospitalier français a été soumis en quelques jours à une vague de malades touchés par le Covid-19, et atteints de détresse respiratoire aigüe, en bref à une demande de soins ayant augmenté de façon brutale. Très rapidement, les autorités politiques ont donc été confrontées à une prise de décision urgente auxquelles elles n’étaient pas vraiment préparées : quelles mesures adopter pour éviter un afflux de patients largement supérieur aux capacités de lits d’hospitalisation en réanimation, synonyme à terme d’un haut niveau de surmortalité ? Quatre options logistiques en matière de gestion capacitaire, faisant directement référence aux pratiques habituellement mises en place par des entreprises, pouvaient être envisagées :
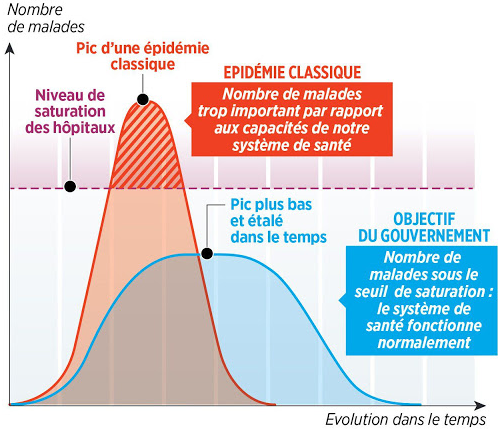
- Option 1. Lisser la demande dans le temps en repoussant à plus tard certaines livraisons. Une entreprise ne disposant pas, à l’instant t, de capacités suffisantes de préparation de commandes ou de transport n’hésitera pas à négocier avec le client une livraison retardée de quelques jours, quitte à lui proposer en compensation un « geste commercial » (une remise sur les prochains achats, par exemple). La stratégie de confinement correspond exactement à une telle stratégie. La capacité originelle de 5 000 lits d’hospitalisation en réanimation étant connue, il était indispensable que la quantité de malades à traiter ne dépasse jamais ce chiffre. Pour cela, la contagion devait être freinée par une réduction drastique des contacts entre les porteurs déclarés ou asymptomatiques du Covid-19 et les personnes saines. A de nombreuses reprises, le Ministre des Solidarités et de la Santé a ainsi exhibé une figure largement connue des étudiants en logistique d’entreprise, avec la fameuse courbe en cloche des malades en réanimation devant demeurer à tout prix en deçà des capacités de lits d’hospitalisation en réanimation (voir la Figure 2).
- Option 1. Lisser la demande dans le temps en repoussant à plus tard certaines livraisons. Une entreprise ne disposant pas, à l’instant t, de capacités suffisantes de préparation de commandes ou de transport n’hésitera pas à négocier avec le client une livraison retardée de quelques jours, quitte à lui proposer en compensation un « geste commercial » (une remise sur les prochains achats, par exemple). La stratégie de confinement correspond exactement à une telle stratégie. La capacité originelle de 5 000 lits d’hospitalisation en réanimation étant connue, il était indispensable que la quantité de malades à traiter ne dépasse jamais ce chiffre. Pour cela, la contagion devait être freinée par une réduction drastique des contacts entre les porteurs déclarés ou asymptomatiques du Covid-19 et les personnes saines. A de nombreuses reprises, le Ministre des Solidarités et de la Santé a ainsi exhibé une figure largement connue des étudiants en logistique d’entreprise, avec la fameuse courbe en cloche des malades en réanimation devant demeurer à tout prix en deçà des capacités de lits d’hospitalisation en réanimation (voir la Figure 2).
Figure 2. Stratégie de lissage des hospitalisations en réanimation
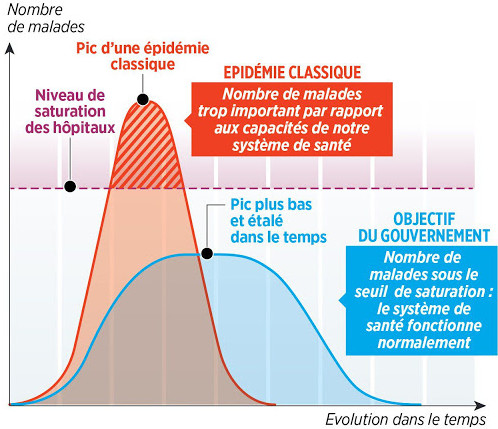
Source : Le Parisien, 10 mars 2020.
- Option 2. Recourir à une sous-traitance de capacité pour un temps donné. Une pointe inopinée de ventes de soft drinks due à une puissante vague de chaleur, comme cela fut le cas lors de l’été 2003 ? Les entreprises du secteur savent fort bien qu’une location de capacités additionnelles d’entreposage auprès de prestataires spécialisées est une réponse envisageable, et rapidement actionnable. Là encore, c’est cette manœuvre logistique très classique qui a été retenue lors de la crise du Covid-19, en cherchant ailleurs des capacités de traitement des malades en réanimation. Elle a pris la forme de captation de ressources inutilisées dans différents services des hôpitaux et de transferts inter-régions vers des hôpitaux non saturés de l’Ouest de la France et de la Côte Atlantique. Transferts au demeurant réussis grâce à une logistique d’acheminement « bricolée » au sens de Lévi-Strauss (1962/1990), s’appuyant ici sur une aptitude à construire l’objet avec les moyens du bord, ici des rames de TGV commerciaux rééquipées au plus vite pour accueillir des brancards et des équipements médicaux lourds.
- Option 3. Investir dans la mise en place de capacités additionnelles. La tentation peut être grande pour une entreprise dont l’activité commerciale croît rapidement de procéder par croissance patrimoniale (de Montmorillon, 1989), en se dotant de nouveaux actifs productifs pour faire face à la demande (outil de production, entrepôt, matériel de manutention, etc.). Les tergiversations habituelles des entreprises à s’engager dans une telle voie s’expliquent par la présence d’une relative irréversibilité à moyen terme, dans la mesure où les coûts de désinvestissement peuvent s’avérer élevés. Si la Chine n’a pas hésité à agir de la sorte - mais dans le cadre d’un régime économique et politique autoritaire - en faisant sortir de terre dans l’urgence 16 hôpitaux temporaires (dits hôpitaux Fangcang) dans la région de Wuhan, les Pouvoirs publics français n’ont construit qu’un seul hôpital militaire de campagne, opérationnel sur le site de l’hôpital de Mulhouse, épicentre de la zone d’infection lors du déclenchement de l’épidémie en France. L’investissement dans des capacités additionnelles peut par conséquent être considéré comme anecdotique.
- Option 4. Accepter de dégrader volontairement le niveau de service. En situation de capacités logistiques insuffisantes pour couvrir la demande, il est courant que des entreprises renoncent à livrer certains clients pendant une période donnée, en se fondant sur des critères objectifs (très faible fréquence ou montant des achats, par exemple). Dans ce cas précis, la décision résulte d’un arbitrage entre bénéfices (liés à une vente additionnelle) et coûts (liés à la mobilisation de capacités additionnelles pour honorer les ventes), qui conduit à la conclusion que les coûts sont supérieurs aux bénéfices. Une application au système hospitalier face à la crise du Covid-19 aurait conduit à sélectionner les malades pouvant bénéficier d’une réanimation… et les autres, sur le modèle très connu en médecine de guerre, ou de catastrophe, du triage des victimes (Lachenal et al., 2014), avec une catégorisation en fonction de la gravité des blessures et des chances de survie. La démarche n’a sans doute pas été utilisée de façon systématique en France, même si un document de la Direction Générale de la Santé du 17 mars 2020, intitulé « Priorisation de l’accès aux soins critiques dans un contexte de pandémie », devait aider les médecins à opérer des choix (douloureux) en cas de saturation des lits d’hospitalisation en réanimation (Le Monde, 18 mars 2020).
- Option 3. Investir dans la mise en place de capacités additionnelles. La tentation peut être grande pour une entreprise dont l’activité commerciale croît rapidement de procéder par croissance patrimoniale (de Montmorillon, 1989), en se dotant de nouveaux actifs productifs pour faire face à la demande (outil de production, entrepôt, matériel de manutention, etc.). Les tergiversations habituelles des entreprises à s’engager dans une telle voie s’expliquent par la présence d’une relative irréversibilité à moyen terme, dans la mesure où les coûts de désinvestissement peuvent s’avérer élevés. Si la Chine n’a pas hésité à agir de la sorte - mais dans le cadre d’un régime économique et politique autoritaire - en faisant sortir de terre dans l’urgence 16 hôpitaux temporaires (dits hôpitaux Fangcang) dans la région de Wuhan, les Pouvoirs publics français n’ont construit qu’un seul hôpital militaire de campagne, opérationnel sur le site de l’hôpital de Mulhouse, épicentre de la zone d’infection lors du déclenchement de l’épidémie en France. L’investissement dans des capacités additionnelles peut par conséquent être considéré comme anecdotique.
- Option 4. Accepter de dégrader volontairement le niveau de service. En situation de capacités logistiques insuffisantes pour couvrir la demande, il est courant que des entreprises renoncent à livrer certains clients pendant une période donnée, en se fondant sur des critères objectifs (très faible fréquence ou montant des achats, par exemple). Dans ce cas précis, la décision résulte d’un arbitrage entre bénéfices (liés à une vente additionnelle) et coûts (liés à la mobilisation de capacités additionnelles pour honorer les ventes), qui conduit à la conclusion que les coûts sont supérieurs aux bénéfices. Une application au système hospitalier face à la crise du Covid-19 aurait conduit à sélectionner les malades pouvant bénéficier d’une réanimation… et les autres, sur le modèle très connu en médecine de guerre, ou de catastrophe, du triage des victimes (Lachenal et al., 2014), avec une catégorisation en fonction de la gravité des blessures et des chances de survie. La démarche n’a sans doute pas été utilisée de façon systématique en France, même si un document de la Direction Générale de la Santé du 17 mars 2020, intitulé « Priorisation de l’accès aux soins critiques dans un contexte de pandémie », devait aider les médecins à opérer des choix (douloureux) en cas de saturation des lits d’hospitalisation en réanimation (Le Monde, 18 mars 2020).
Dans le droit fil du managérialisme ambiant
Force est de reconnaître que si quatre options logistiques étaient envisageables, seulement les trois premières ont été actionnées pendant la crise sanitaire, même si la crainte de recourir à la quatrième option n’a jamais quitté les esprits, à l’image de ce que l’Italie a dû se résoudre à mettre en œuvre ponctuellement, mais dont les chiffres induits ne seront sans doute jamais connus car tabous. Si le raisonnement peut paraître surprenant, voire choquant pour certains (gère-t-on finalement des flux de malades en détresse respiratoire aigüe comme l’on gère des flux de boîtes de conserve ?), il reflète pourtant une réalité qui souligne combien le managérialisme ambiant est désormais ancré dans l’organisation et le pilotage des hôpitaux et, plus largement, des systèmes de santé. Toutefois, le fait que la quatrième option logistique n’ait pas été mise en œuvre, sauf peut-être marginalement, peut nous rassurer : tout l’effort a porté sur les trois premières options pour qu’une vision humaniste l’emporte en fin de compte. Il reste cependant à s’interroger sur ce qui est si important aux yeux des joueurs d’échec, à savoir le « prochain coup », autrement dit la prochaine crise sanitaire majeure.
En effet, il est plus que probable que l’Humanité soit confrontée, à plus ou moins brève échéance, à un nouveau coronavirus, dont le taux de létalité sera moins élevé… ou plus élevé que le Covid-19. Il faut bien sûr accorder des moyens conséquents aux chercheurs afin de protéger les populations avec des vaccins adéquats. Mais il serait maladroit, voire criminel, de ne pas conduire également une réflexion approfondie (et structurée) sur la gestion des risques, ce que les anglo-saxons dénomment les risk mitigation strategies (Talluri et al., 2013), pour éviter les mêmes dérèglements économiques et sociaux que ceux de la crise sanitaire de 2020. Même si l’on doit reconnaître des vertus au bricolage, pour reprendre l’analyse de Lévi-Strauss (1962/1990), dont les traces sont visibles dans la manière dont les autorités politiques ont pensé certaines options logistiques, chausser les lunettes de l’ingénieur s’avère nécessaire pour le futur, cet ingénieur qui conçoit le changement à travers la conceptualisation d’un plan et d’objectifs précis. En d’autres termes, si le système hospitalier français ne pourra sans doute pas échapper au managérialisme « le jour d’après », il serait bienvenu qu’une approche ingéniérique lui offre les moyens de mener demain ses missions au service de la Société dans les meilleures conditions, sans précipitation ni décisions erratiques.
En effet, il est plus que probable que l’Humanité soit confrontée, à plus ou moins brève échéance, à un nouveau coronavirus, dont le taux de létalité sera moins élevé… ou plus élevé que le Covid-19. Il faut bien sûr accorder des moyens conséquents aux chercheurs afin de protéger les populations avec des vaccins adéquats. Mais il serait maladroit, voire criminel, de ne pas conduire également une réflexion approfondie (et structurée) sur la gestion des risques, ce que les anglo-saxons dénomment les risk mitigation strategies (Talluri et al., 2013), pour éviter les mêmes dérèglements économiques et sociaux que ceux de la crise sanitaire de 2020. Même si l’on doit reconnaître des vertus au bricolage, pour reprendre l’analyse de Lévi-Strauss (1962/1990), dont les traces sont visibles dans la manière dont les autorités politiques ont pensé certaines options logistiques, chausser les lunettes de l’ingénieur s’avère nécessaire pour le futur, cet ingénieur qui conçoit le changement à travers la conceptualisation d’un plan et d’objectifs précis. En d’autres termes, si le système hospitalier français ne pourra sans doute pas échapper au managérialisme « le jour d’après », il serait bienvenu qu’une approche ingéniérique lui offre les moyens de mener demain ses missions au service de la Société dans les meilleures conditions, sans précipitation ni décisions erratiques.
Bibliographie
Benzidia, S., et Bentahar, O., dir. (2019). Supply chain management de la santé. Caen : Editions Management & Société.
Colin, J., et Paché, G. (1988). La logistique de distribution : l’avenir du marketing. Paris : Chotard et associés Editeurs.
Fulconis, F., et Joubert, J. (2017). Compétitivité et réseau public d’offre de soins : des Communautés Hospitalières de Territoire aux Groupements Hospitaliers de Territoire. Management & Avenir, 93, 37-63.
Lachenal, G., Lefève, C., et Nguyen, V.-K. (2014). Le triage en médecine, une routine d’exception. Les Cahiers du Centre Georges Canguilhem, 6, 1-25.
Le Lay, K., Launois, R., et Chemali, N. (2006). La tarification à l’activité (T2A) ou la recherche de l’efficience comme impératif déontologique à l’hôpital. La Lettre de l’Infectiologue, 21(2), 62-72.
Lévi-Strauss, C. (1962/1990). La pensée sauvage. Paris : Agora Pocket.
March, J., et Simon, H. (1958/1993). Organizations. Oxford: Blackwell.
de Montmorillon, B. (1989). Croissance de l’entreprise. In Joffre, P., et Simon, Y. (dir.), Encyclopédie de gestion (pp. 710-734). Paris : Economica.
Talluri, S., Kull, T., Yildiz, H., et Yoon, J. (2013). Assessing the efficiency of risk mitigation strategies in supply chains. Journal of Business Logistics, 34(4), 253-269.
Toutlemonde, F., dir. (2019). Les établissements de santé : édition 2019. Paris : Direction de la Recherche, des Etudes, de l’Evaluation, et des Statistiques.
Womack, J., Jones, D., et Roos, D. (1990/2007). The machine that changed the world: the story of lean production. New York (NY): The Free Press.
Colin, J., et Paché, G. (1988). La logistique de distribution : l’avenir du marketing. Paris : Chotard et associés Editeurs.
Fulconis, F., et Joubert, J. (2017). Compétitivité et réseau public d’offre de soins : des Communautés Hospitalières de Territoire aux Groupements Hospitaliers de Territoire. Management & Avenir, 93, 37-63.
Lachenal, G., Lefève, C., et Nguyen, V.-K. (2014). Le triage en médecine, une routine d’exception. Les Cahiers du Centre Georges Canguilhem, 6, 1-25.
Le Lay, K., Launois, R., et Chemali, N. (2006). La tarification à l’activité (T2A) ou la recherche de l’efficience comme impératif déontologique à l’hôpital. La Lettre de l’Infectiologue, 21(2), 62-72.
Lévi-Strauss, C. (1962/1990). La pensée sauvage. Paris : Agora Pocket.
March, J., et Simon, H. (1958/1993). Organizations. Oxford: Blackwell.
de Montmorillon, B. (1989). Croissance de l’entreprise. In Joffre, P., et Simon, Y. (dir.), Encyclopédie de gestion (pp. 710-734). Paris : Economica.
Talluri, S., Kull, T., Yildiz, H., et Yoon, J. (2013). Assessing the efficiency of risk mitigation strategies in supply chains. Journal of Business Logistics, 34(4), 253-269.
Toutlemonde, F., dir. (2019). Les établissements de santé : édition 2019. Paris : Direction de la Recherche, des Etudes, de l’Evaluation, et des Statistiques.
Womack, J., Jones, D., et Roos, D. (1990/2007). The machine that changed the world: the story of lean production. New York (NY): The Free Press.




 Proposer une chronique Magazine
Proposer une chronique Magazine